La legislación de la reproducción humana asistida
Uno de los componentes de la Salud Sexual y Reproductiva es la prevención y tratamiento de la infertilidad. Hasta ahora, en la ley se incluía la financiación por el Sistema Nacional de Salud de la reproducción asistida a TODA MUJER.
En la Ley 35/1988 de 22 de noviembre, sobre técnicas de reproducción asistida, se indicaba en su exposición de motivos, que “…desde el respeto a los derechos de la mujer a fundar su propia familia en los términos que establecen los acuerdos y pactos internacionales garantes de la igualdad de la mujer, la Ley debe eliminar cualquier límite que socave su voluntad de procrear y constituir la forma de familia que considere libre y responsablemente”. En el artículo 2 de esta ley, en el punto B) se expone que las técnicas de reproducción asistida se realizarán “en mujeres mayores de edad y en buen estado de salud psicofísica, si las han solicitado y aceptado libre y conscientemente, y han sido previa y debidamente informadas sobre ellas”. Con esta redacción se incluye a todas las mujeres, es decir, no es posible excluir a mujeres sin pareja u homosexuales con el pretexto legal, ya que se habla de “mujeres mayores de edad”, “derecho de la mujer a fundar su propia familia” y “la ley debe eliminar límites que socaven la voluntad de la mujer de procrear”.
La Ley 14/2006 de 26 de mayo, sobre técnicas de reproducción humana asistida expone en su artículo 6 que podrá ser usuaria de las técnicas “toda mujer mayor de 18 años y con plena capacidad de obrar podrá ser receptora o usuaria de las técnicas reguladas en esta Ley, siempre que haya prestado su consentimiento escrito a su utilización de manera libre, consciente y expresa. La mujer podrá ser usuaria o receptora de las técnicas reguladas en esta Ley con independencia de su estado civil y orientación sexual”. En este caso ya se entra a especificar la no exclusión de homosexuales y sin pareja. Aunque en la ley anterior no estaban excluidas, tampoco se hacía mención expresa a su inclusión en esta terapia.
Sin embargo, con la llegada de la crisis económica por un lado y la oleada de imposición de moral conservadora, ha hecho que se modifique radicalmente la legislación en este aspecto.
Respecto al aspecto económico, se baraja poner limitaciones de edad para acceder a tratamientos de reproducción asistida. Según datos del Registro de la Sociedad Española de Fertilidad del 2010, casi un 25% de los tratamientos de inseminación artificial se hacen en mujeres mayores de 40 años. Se prevé que poniendo como límite superior esta edad para la inseminación artificial con semen de donante y de 38 años con semen de la pareja, se ahorrarán 53,8 millones de euros al año.
Por otro lado, en 2010 se hicieron 40.252 ciclos para la obtención de gametos (tanto propios como de donante). El coste por estos ciclos asciende a 203,9 millones. El 14% de los ciclos con gametos propios y el 61,2% de ovocitos de donante se realizaron a mujeres mayores de 40 años. Con los nuevos criterios de edad la sanidad pública no hubiera financiado 9.302 ciclos, es decir, 47,1 millones.
El nuevo proyecto, aún sin aclarar, pretendía dejar fuera de la reproducción asistida a mujeres solas y lesbianas, ya que el proyecto publicado por el Ministerio de Sanidad incluye como requisito para el acceso “la existencia de un trastorno documentado de la capacidad reproductiva” o “un mínimo de 12 meses de relaciones sexuales sin usar anticonceptivos”. La propia ministra, Ana Mato, ha manifestado públicamente, a preguntas sobre este aspecto, que “la falta de varón no es un problema médico”. Esto es evidente. Tampoco lo es no tener pareja, ni ser lesbiana. Entonces, ¿que alternativa se deja a estos colectivos? No acceder a la maternidad en unos casos o mentir en otros.
Buscar este blog
martes, 22 de abril de 2014
EL CANCER DE CERVIX
EL CANCER DE CÉRVIX O CUELLO DE ÚTERO
El carcinoma invasor de cuello uterino es una enfermedad de transmisión sexual causada por el virus del papiloma humano (VPH). Este virus utiliza el epitelio escamoso para su propia síntesis e integración celular, lo que da lugar a una respuesta inmune. En último término, puede producirse una transformación neoplásica de la unión escamocolumnar, hecho que depende tanto del virus como de hábitos del huésped:
• Factores ambientales y del huésped:
o Uso de anticonceptivos orales durante un tiempo de 5 años o más.
o Paridad: más de 5 embarazos a término.
o Tabaquismo
o Edad de inicio de las relaciones sexuales: cuanto menor es la edad mayor es la prevalencia.
o Coinfecciones: los cofactores más conocidos son la infección por Chlamydia trachomatis y el herpes simple tipo 2.
o Estado inmunológico.
• Factores dependientes del virus:
o Tipo viral
o Persistencia de la infección en exámenes repetidos
o Carga viral por unidad celular: la “cantidad de virus” que existe en el tejido.
Alrededor del 80% de todos los cánceres de cérvix que se diagnostican cada año, ocurren en países en vías de desarrollo, donde constituye una de las causas más frecuentes de muertes por cáncer.
En España el cáncer de cérvix ocupa el sexto lugar en frecuencia y constituye el 4,8% de todos los cánceres en las mujeres. Es el segundo más frecuente en mujeres detrás del cáncer de mama. Presenta una tasa de incidencia de entre 3,4 y 12,2 casos por 100.000 habitantes / año, una de las tasas más bajas del mundo. La tasa de mortalidad es de 2,7 por 100.000 mujeres / año.
La tasa de infección por VPH en España se sitúa en el 2% anual. En un alto porcentaje, algunos estudios hablan del 80% de las infecciones, desaparece en un periodo de entre 12 y 18 meses, debido a una respuesta inmune.
En España existe un programa de cribado de cáncer de cérvix basado en la realización rutinaria de citologías a las mujeres desde el inicio de las relaciones sexuales y durante toda la edad adulta. El programa actual está estructurado para la realización de dos citologías separadas por un año, y en el caso de ser las dos negativas, se pasan a realizar cada 3 años. Esta distancia entre citologías se justifica por la historia natural del cáncer de cérvix. Desde que surgen las lesiones más leves detectables en una citología, hasta la aparición del carcinoma invasor, puede pasar una media de 10-12 años. Durante este periodo la lesión precursora detectada se puede eliminar mediante técnicas poco invasivas. Por este hecho, se justifica la realización de citologías cada 3 años y no antes, siempre y cuando los resultados de las citologías previas no mostrasen ninguna alteración, en cuyo caso se harían exámenes antes de los 3 años, dependiendo de la alteración detectada.
Lo que se consigue determinar a través de una citología es si las células del cérvix son normales o presentan alguna alteración susgestiva de patología. En función de este resultado, determinadas alteraciones celulares pueden requerir mediante otra prueba la determinación de la presencia de virus del papiloma humano (VPH) que se realiza de forma muy similar a una citología. Además de esto, la citología también nos informa acerca de la flora que existe en la zona en ese momento: si es normal o si existe alguna infección (bacteriana o por hongos).
Para realizar tu citología, pide una cita con la matrona de tu centro de salud.
Un saludo,
Nuria.
El carcinoma invasor de cuello uterino es una enfermedad de transmisión sexual causada por el virus del papiloma humano (VPH). Este virus utiliza el epitelio escamoso para su propia síntesis e integración celular, lo que da lugar a una respuesta inmune. En último término, puede producirse una transformación neoplásica de la unión escamocolumnar, hecho que depende tanto del virus como de hábitos del huésped:
• Factores ambientales y del huésped:
o Uso de anticonceptivos orales durante un tiempo de 5 años o más.
o Paridad: más de 5 embarazos a término.
o Tabaquismo
o Edad de inicio de las relaciones sexuales: cuanto menor es la edad mayor es la prevalencia.
o Coinfecciones: los cofactores más conocidos son la infección por Chlamydia trachomatis y el herpes simple tipo 2.
o Estado inmunológico.
• Factores dependientes del virus:
o Tipo viral
o Persistencia de la infección en exámenes repetidos
o Carga viral por unidad celular: la “cantidad de virus” que existe en el tejido.
Alrededor del 80% de todos los cánceres de cérvix que se diagnostican cada año, ocurren en países en vías de desarrollo, donde constituye una de las causas más frecuentes de muertes por cáncer.
En España el cáncer de cérvix ocupa el sexto lugar en frecuencia y constituye el 4,8% de todos los cánceres en las mujeres. Es el segundo más frecuente en mujeres detrás del cáncer de mama. Presenta una tasa de incidencia de entre 3,4 y 12,2 casos por 100.000 habitantes / año, una de las tasas más bajas del mundo. La tasa de mortalidad es de 2,7 por 100.000 mujeres / año.
La tasa de infección por VPH en España se sitúa en el 2% anual. En un alto porcentaje, algunos estudios hablan del 80% de las infecciones, desaparece en un periodo de entre 12 y 18 meses, debido a una respuesta inmune.
En España existe un programa de cribado de cáncer de cérvix basado en la realización rutinaria de citologías a las mujeres desde el inicio de las relaciones sexuales y durante toda la edad adulta. El programa actual está estructurado para la realización de dos citologías separadas por un año, y en el caso de ser las dos negativas, se pasan a realizar cada 3 años. Esta distancia entre citologías se justifica por la historia natural del cáncer de cérvix. Desde que surgen las lesiones más leves detectables en una citología, hasta la aparición del carcinoma invasor, puede pasar una media de 10-12 años. Durante este periodo la lesión precursora detectada se puede eliminar mediante técnicas poco invasivas. Por este hecho, se justifica la realización de citologías cada 3 años y no antes, siempre y cuando los resultados de las citologías previas no mostrasen ninguna alteración, en cuyo caso se harían exámenes antes de los 3 años, dependiendo de la alteración detectada.
Lo que se consigue determinar a través de una citología es si las células del cérvix son normales o presentan alguna alteración susgestiva de patología. En función de este resultado, determinadas alteraciones celulares pueden requerir mediante otra prueba la determinación de la presencia de virus del papiloma humano (VPH) que se realiza de forma muy similar a una citología. Además de esto, la citología también nos informa acerca de la flora que existe en la zona en ese momento: si es normal o si existe alguna infección (bacteriana o por hongos).
Para realizar tu citología, pide una cita con la matrona de tu centro de salud.
Un saludo,
Nuria.
lunes, 21 de abril de 2014
¿Qué me aporta la MEDICINA TRADICIONAL CHINA durante mi embarazo?
Siempre me llamaron la atención los chinos en el paritorio.
Mientras las mujeres están dilatando les traen calditos y demás cosas que allí,
desde luego, nadie tiene ni idea de lo que es. Y la verdad que suelen acabar
pariendo muy concienciadas y sin epidural.
Así que como últimamente están muy de moda las terapias alternativas decidí
preparar una entrada sobre acupuntura para que todas vosotras os podáis
beneficiar de la medicina tradicional china y de la acupuntura durante el
embarazo.
Todas sabemos que la acupuntura proviene de la Medicina
Tradicional China, un sistema médico-filosófico de la tradición cultural
oriental, que se remonta a 3000 años a.C. La OMS la reconoce como eficaz para
el tratamiento de 49 enfermedades desde 1979
y en el año 2010 la UNESCO la declaró Patrimonio Cultural de la Humanidad. Está
basada en 3 corrientes filosóficas: el confucionismo, el taoísmo y el budismo y
tienen una concepción holística del hombre: lo ven en equilibrio y armonía con
su entorno natural, social y cósmico.
El principio funcional de su Medicina es el Qi(chi), que es
la energía o fuerza vital universal y está presente en todas las
manifestaciones de la naturaleza.
Todo lo que se conoce sobre la Medicina Tradicional China
está recogido en 3 tratados: el Neijing, el Su wen y el Ling Shu. El Neijing trata sobre la energía y su circulación, la
salud y la enfermedad. El Su wen trata sobre síntomas de enfermedades y el Ling
Shu sobre terapéutica. Se basan también en distintas teorías: la del Yin-Yang, la de los 5 movimientos
(fuego, madera, tierra, agua y metal) y la de los meridianos.
En Reino Unido existen clínicas pertenecientes a la NHS (la
red sanitaria pública) donde se tratan a embarazadas con acupuntura desde la
semana 6 de gestación hasta 6 semanas tras el parto.
En España no se financian
estos tratamientos como regla general. En Andalucía, por ejemplo, en el año 2005
existían 12 Unidades en las que se aplicaba regularmente acupuntura. En la Guía Clínica de Atención al Parto Normal del
Ministerio de Sanidad del año 2010 se refieren a la acupuntura en el apartado “alivio
del dolor”.
Un año más adelante, en el 2011, el Ministerio de Sanidad
publica un informe sobre terapias naturales, afirmando que podía ser un método
efectivo de control del dolor durante el parto,
el dolor lumbar y pélvico del
embarazo y que podía resultar de apoyo para favorecer la inducción del parto. El año pasado, en el 2013, se publicó un proyecto de
investigación pionero en España sobre el uso de la acupuntura en el proceso del
parto por las Matronas del Hospital de la Plana. La efectividad alcanza un 75%.
Tomaron la muestra entre las mujeres embarazadas de bajo riesgo que acudían al
Hospital con 39 o más semanas de gestación e utilizaban las técnicas de
acupuntura para la inducción del parto, que explicaremos más adelante. Con esta
técnica la mujer tiene 3.5 veces más probabilidad de iniciar el parto de forma
espontánea.
Disponemos también ya de una revisión de la Cochrane
Library, una gran base de datos a nivel científico del año 2011 que incluyó 9
ensayos sobre acupuntura y concluyendo también menos dolor y menos partos
instrumentalizados.
Después de toda esta gran evidencia científica de la que
disponemos vamos a adentrarnos en la aplicación de la medicina china en la
obstetricia.
MEDICINA TRADICIONAL CHINA EN OBSTETRICIA
Los primeros escritos médicos sobre ginecología de la MTC
datan de la dinastía Shang. En el tratado del pulso aparecía que “ un pulso
superficial, acompañado de dolor abdominal y en línea media de zona lumbar indica
parto inminente”. El “chispazo de vida” para ellos tiene lugar al unirse el
óvulo y el espermatozoide, aportando al nuevo ser un código genético y 0.2 y
0.09 electrones por voltio. En cada mitosis se libera la misma cantidad de
energía que cuando se produjo la fecundación hasta formarse todo el nuevo ser.
Si ambos gametos son jóvenes y sanos, el chispazo es fuerte, por eso hay una
edad óptima para procrear (20-25 años de
vida).
En cuanto a las primeras normas higiénico dietéticas del
embarazo aparecen en la primera dinastía Zhou, donde da consejos para mujeres
embarazadas: “ evitar mirar colores negativos, oír sonidos indecentes y
escuchar palabras arrogantes, para así dar a luz un hijo que conseguirá grandes
metas. Lleva dentro consigo la más delicada pieza de jade. Debe disfrutar de
todas las cosas, mirar pinturas hermosas y ser cuidada por sirvientes guapos.”
En cuanto a la nutrición sólo recomiendan aumentar 50kcal en la dieta diaria hasta los 6 meses.
PRIMER TRIMESTRE DE EMBARAZO
En esta temporada, la embarazada tiende a aumentar su calor
corporal, lo explican por la deficiencia de la sangre que genera un exceso de
energía Yang. Se recomiendan alimentos acumulativos pero no de forma extrema,
como: cereales integrales, pescado, legumbres, proteínas vegetales, frutos
secos, leche de almendra o avellana, condimentos salados, etc. Y evitar
alimentos muy acumulativos, como: quesos o carnes.
En cuanto a nuestro sistema inmunitario recomiendan dormir
entre la 1 y las 5 de la madrugada, ya que en esa franja horaria el hígado y la
vesícula biliar están encargados de crear energía necesaria para defendernos de
influencias nocivas y si estamos despiertos a esa hora será fácil enfermar.
EN EL PRIMER TRIMESTRE PODEMOS UTILIZAR LA ACUPUNTURA PARA
TRATAR: CANSANCIO, INMUNIDAD, Y NÁUSEAS.
Para la INMUNIDAD: Potenciar el canal 36E, en la cara antero
externa de la pierna, a 3 dedos por debajo del ojo externo de la rodilla y a un
dedo por fuera de la vertical de la cresta tibial anterior.
Para el CANSANCIO: Potenciar el 23V, que tonifica la energía
de riñçon y fortalece el Yang. Se encuentra por debajo de la apófisis espinosa
de L3. También es útil en caso de amenaza de aborto, parto prematuro, crecimiento
intrauterino retardado y embarazos cronológicamente prolongados en mujeres con
exceso de trabajo y varios hijos.
Para las NÁUSEAS: Tomar vit B6 (sésamo, pasas, avellanas) y
vitamina B12. También jengibre en infusión, por ser fuente de Zinc. Magnesio en
semillas y Potasio en zumos de fruta o plátanos. Tomar proteínas en el desayuno
y evitar té y café. A nivel acupuntura aquí se estimula el punto 6MC: en la
línea media de la cara anterior del antebrazo, entre los tendones de los
músculos palmares mayor y menor y sobre el músculo flexor común superficial de
los dedos, dos dedos por encima del pliegue de flexión de la muñeca.
SEGUNDO TRIMESTRE DE EMBARAZO
En este trimestre hay que hacer énfasis en el aporte extra
de HIERRO, CALCIO Y PROTEÍNAS.
Hierro: en algas, verduras verdes, lentejas siempre
combinadas con arroz, semillas de calabaza, pescado azul y rojo fresco.
Calcio: en algas, verduras verdes, sésamo, frutos secos,
leguminosas y pescado.
Evitar proteínas animales que acidifican el organismo, ya
que el cuerpo responde con una desmineralización para alcalinizarse.
Evitar beber líquidos fríos durante las comidas.
EN EL PRIMER TRIMESTRE PODEMOS UTILIZAR LA ACUPUNTURA PARA
TRATAR: PIROSIS, VARICES Y CIÁTICA.
Para la PIROSIS:
- Zumo de patata cruda antes de cada comida
-Té Tuo Cha,
-Jengibre fresco,
- Regaliz
-Hinojo.
Para las VARICES:
- Infusiones de valeriana, tomillo, té verde, infusión de
crisantemo, levadura de cerveza, frambuesas, remolacha, alcachofas, apio, arroz
integral, centeno…
Crisantemo
-Potenciar consumo de vitamina C, vitamina E y ácidos grasos
esenciales y evitar alimentos fritos, grasas, harinas, lácteos, alimentos
crudos y ensaladas frías.
Para la CIÁTICA:
-Aceites o crema de árnica y caléndula.
En la acupuntura
estimulamos el punto 34VB, por delante y por debajo de la cabeza del peroné y
el 40VB, en el centro del pliegue articular de la rodilla
TERCER TRIMESTRE DE EMBARAZO
Durante la última fase es importante seguir con la dieta,
con aporte constante de minerales y vitaminas y consumir más frutas y verduras
para facilitar el proceso de descenso del feto y la abertura del cérvix por ser
alimentos más expansivos. Evitar también comida picante.
El aceite de onagra y los dátiles facilitan el parto y se
recomienda el masaje perineal a partir de la semana 34. Recomiendan también
Yoga y escuchar música agradable.
EN EL TERCER TRIMESTRE PODEMOS TRATAR: ANEMIA e
INSOMNIO/ANSIEDAD.
Para la ANEMIA: Tomar Fe con suplemento con vit C para mejorar su
absorción y consumir legumbres con arroz para también mejorar la absorción. En
la anemia hay deficiencia de sangre y por eso hay que tomar alimentos que tonifiquen
la sangre: algas, maíz, avena, perejil, guisantes, habas, brócoli, bayas de
goji, fresas, frambuesas, moras, remolacha y cerezas. La acupuntura trata la
anemia en el punto 17v, localizado por debajo de la séptima vértebral dorsal.
bayas de goji
Para el INSOMNIO/ANSIEDAD: La sobrecarga de trabajo mental y físico,
así como el propio embarazo conducen un desgaste de la parte yin del riñón, que
produce una falta de armonía entre corazón y riñón, y que genera una
hiperactividad del Shen (la mente). Así, en la MTC se utilizan algunas platas
sedantes que pueden facilitar el sueño: comino, flor de azahar, lúpulo, diente
de león, lechuga, valeriana y pasiflora. Con acupuntura estimulamos el punto
Shenmen auricular 7C con aceite esencial de lavanda.
PARTO
En cuanto al parto, según la MTC se origina cuando existe
cambio Yin a Yang y el Yang expulsa al Yin. Para prepararse para el parto
RECOMIENDAN:
- - Alimentos ricos en nutrientes: fruta y verduras
frescas, cereales integrales, semillas, legumbres y nueces, pescado y aves,
leche y huevos.
- - Tomar té de frambuesa, que tonifica el útero, a
partir de la semana 36 de gestación.
- -Tomar ácidos grasos esenciales.
-A partir de la semana 37 se puede tratar durante 20 min cada
semana el punto 6BP, que ayuda en la dilatación cervical, induce contracciones
de parto, reduce el dolor y la duración del parto y reduce la tasa de cesáreas.
Se encuentra en el borde postero-interno tibial, 3 dedos sobre el maléolo interno.
Para la inducción del parto, que era lo que hablábamos al
principio del estudio de investigación de las matronas de la Plana, se
estimulan los puntos 4IG, 3H Y 31V y32 V. El 4IG se encuentra en la mano y el
31V y 32V en los orificios sacros.
Durante el parto dicen que es primordial caminar, mantener
optimismo y confiar en su cuerpo y evitar bebidas muy frías que bloquean el Qi.
PUERPERIO
Y para finalizar esta entrada introductoria a la cultura
oriental finalizaremos con consejos para el puerperio, época muy importante
para ellos ya que tras el parto existe una disminución de sangre y en muchos
lugares hacen ritos de calentamiento materno para aportar calor a la mujer. Aconsejan
una dieta tonificante siempre a base de cereales integrales, proteínas
vegetales, caldos de pescado, sopa de pollo, sopa de miso, algas, semillas,
remolacha, etc.
En cuanto a los cuidados de la episiotomía y de los
desgarros, que me pareció muy interesante, recomiendan lavados genitales con
decocción de tomillo y cola de caballo para reducir la inflamación y favorecer
la cicatrización. También con árnica o caléndula.
Pues esto es todo, espero que aprovechéis algunos consejos
orientales, sobretodo los dietéticos y que pidáis ayuda a algún acupuntor o
incluso a alguna matrona que sepáis que realiza acupuntura.
¡Hasta la próxima!
Mireia.
viernes, 14 de marzo de 2014
"Mañana no podemos quedar, que tengo cita en las correas"
Hola a todas, hoy dejé de lado todo lo fisiológico y decidí
abordar un poco la parte práctica de esta nuestra profesión de matronas.

Y sí, hoy vengo a hablar de las famosas “correas”. De nuestra
cita en partos cuando vamos a hacernos el famoso “registro”. Vamos a hablar de
en qué consiste esta prueba, que mejor que llamarla “correas” la llamaremos por
su nombre: REGISTRO CARDIOTOCOGRÁFICO
FETAL. Es una pena que la gente le ponga correas a esta prueba. Da una visión
mucho más oscura a nuestra profesión…Con lo bonita que es…
Pues bien, cuando alrededor de la semana 39 nos mandan a
hacer “un registro” lo que realmente se hace es valorar continuamente la
frecuencia cardíaca de nuestro bebé durante todo el tiempo que estemos allí. Esta prueba permite un correcto conocimiento
del estado de oxigenación fetal y su objetivo primordial es detectar antes del
parto cuál es la situación de oxigenación de nuestro bebé. Es una prueba de
alta sensibilidad, es decir, de las mejores para detectar casos de fetos en
marcado déficit de oxigenación.

¿Cómo se hace? Pues colocamos a la embarazada en posición de
decúbito lateral o semisentada, para evitar la compresión del útero sobre los
grandes vasos de nuestro cuerpo. Colocamos el transductor de sonido (que en el
”aparatito” suele poner US) que véis en la foto de arriba a la parte derecha sobre el abdomen de la gestante
en el lugar donde pueda obtenerse una mejor señal de la FCF, generalmente en el
dorso de nuestro bebé.( Ya observaréis cuando vayáis que antes de colocar los
“aparatitos” las matronas siempre os tocamos la barriga para intentar ver dónde
se encuentra la espalda de vuestro bebé, a esto le llamamos las "Maniobras de Leopold"). El otro tocodinamómetro ( como se ve
en la foto: TOCO)se coloca en el fondo de nuestro útero y registra nuestra
dinámica uterina si la hubiera. Éste transductor tiene más utilidad cuando
estamos ingresadas en la dilatación.

El monitor así va haciendo 2 trazados en el papelito de
cuadros, uno para la frecuencia cardíaca (en la parte de arriba de la foto) y otro para la dinámica uterina ( en la parte de abajo: cada "montañita" refleja una contracción). El de
la frecuencia cardíaca nos permite valorar muchos parámetros: la variabilidad
del bebé, la presencia de aceleraciones/deceleraciones, su línea basal de
frecuencia cardíaca, saber cómo reacciona a las contracciones, si tiene muchos
movimientos fetales…Entre otros.
Es importante que cuando se practique la prueba la paciente
esté descansada, relajada y haya realizado una ingesta moderada en las últimas
2 horas. El tiempo ideal que debe durar la prueba es de 20 minutos, pero puede
aceptarse una duración mínima de 10 minutos si el patrón manifestado en este
tiempo es diagnóstico. La duración máxima es de 40 minutos.
Otra cosa importante a añadir es decir que este monitor que
os hace esta prueba os va a acompañar durante toda vuestra dilatación y así
podréis escuchar a vuestro bebé tanto tu matrona como tú. Así que también
estarán contigo tus “correas” en tu dilatación. En algunas dilataciones también disponen de monitores sin cables que permiten el movimiento de la mamá por toda la sala. Lo podéis ver en la foto de abajo.

Para finalizar añadir que durante mucho tiempo los
científicos han considerado que el estudio de la frecuencia cardíaca fetal
continua en todos los fetos durante la dilatación aportaba unos conocimientos
de su estado de bienestar fetal que convertía esta prueba en una de las de
mayor interés durante todo el embarazo.
En la actualidad existe la evidencia
científica de que en las gestaciones de bajo riesgo su aportación en cuanto a
mejorar la morbimortalidad es muy escasa. A pesar de ello se continúa
utilizando de forma muy amplia y es poco probable que disminuya su práctica ya
que da seguridad a la paciente y a sus familiares, objetiviza parámetros considerados
de bienestar fetal, no comporta ninguna molestia a la paciente y desde el punto
de vista médico-legal evidencia un control y seguimiento del embarazo
fácilmente objetivable.
Nada más por hoy chicas. Espero que ya les
podáis contar mejor a vuestras amigas
embarazadas qué es eso de las correas
cada vez que os lo pregunten.
Un saludo,
Mireia.
lunes, 10 de marzo de 2014
MENOPAUSIA Y CLIMATERIO
Hoy vamos a dedicar esta entrada a otra etapa de la vida de la mujer, cuando la vida fértil cesa, la madurez. Se trata de una etapa en la que la matrona también nos puede ayudar, por eso en este blog de matronas vamos a tratar de explicar los entresijos de la menopausia.

En primer lugar conviene aclarar la nomenclatura. A menudo se emplea el término menopausia de forma errónea. Solemos referirnos a la menopausia como esa “etapa” de cambios hormonales con más o menos sintomatología… pues bien, esta etapa se denomina CLIMATERIO, cuya definición es la etapa de la vida de la mujer en la que se produce de forma progresiva la transición del estado reproductivo o fértil al no reproductivo, como consecuencia del agotamiento folicular.
Cuando empiezan los “desarreglos”, por tanto, no se hablaría de menopausia, ya que mientras existan menstruaciones, más o menos abundantes, más o menos regulares, no podemos hablar de fecha de última regla, la menopausia. En este momento estamos por tanto en el período de CLIMATERIO.

La menopausia se produce de forma fisiológica entre los 45 y los 55 años. Si se produce antes o después hablamos de una menopausia precoz o tardía respectivamente.

Este fenómeno se produce por el envejecimiento ovárico normal. Este está programado desde el nacimiento, ya que nacemos con un número determinado de folículos que madurarán (ver entrada ciclo menstrual). Cuando estos se agotan, se produce el cese de la función reproductora, ya que el agotamiento folicular implica una ausencia de ovulación. Además, como consecuencia, también se produce una incapacidad de los ovarios para responder a los estímulos de las gonadotropinas (LH / FSH), de forma que se inhibe la produción ovárica de ESTRÓGENOS. Debido a esto, por la regulación por retroalimentación de estas hormonas, se va producir un aumento de FSH y LH, en un “intento” de lograr estimular la producción ovárica de estrógenos, que no se va a conseguir. Para tratar de compensar esta disminución de estrógenos, estos se producen en el tejido adiposo por conversión de andrógenos a estrógenos a este nivel.
Debido a este déficit hormonal, se pueden producir una serie de alteraciones:
· Alteraciones neurovegetativas: sofocos, sudoración, irritabilidad y nerviosismo.
· Atrofia genital: atrofia y sequedad vaginal.
· Osteoporosis
· Alteraciones cardiovasculares: aumenta el riesgo de eventos cardiovasculares por alteraciones que se producen en el perfil lipídico: aumento de LDL y disminución de HDL.
Hasta hace no mucho tiempo, se aconsejaba casi por sistema a la práctica totalidad de mujeres en la etapa del climaterio con síntomas la toma de terapia hormonal. Hoy en día esta cuestión está muy discutida y se aconseja sólo en caso de sintomatología severa y con la administración de esta terapia durante un tiempo máximo de 5 años.
Un saludo,
Nuria
viernes, 28 de febrero de 2014
"El hormoneo de mi cuerpo"
Hoy por hoy ya sabemos
que son las mismas hormonas las que están implicadas en los diferentes momentos
de la sexualidad: durante las relaciones sexuales, el parto y la lactancia.
Son
las mismas.

Todas ellas se originan en el cerebro, a nivel del hipotálamo y de
la hipófisis: endorfinas, prolactina y oxitocina. Y es que el hecho de parir no
es muy distinto que el de tener un orgasmo por ejemplo.
Todas ellas facilitan la
simbiosis madre-hijo y promueven que el cuerpo de la madre esté disponible para
ello.
Conocemos el papel de las
hormonas como impulsoras del instinto maternal desde los años 70, pero parece
que aún no estamos promocionando bien ese primer contacto precoz a pesar de
todos sus beneficios.
Uno de los primeros
experimentos para demostrar que las hormonas despiertan el instinto maternal se
realizó inyectando a un macho de tórtolo una cienmilésima de gramo de dos
hormonas: progesterona y prolactina. Automáticamente el tórtolo se transformó
en una madre protectora de los huevos y los incubaba.
Así pasó también
inyectando oxitocina en el cerebro de ratas vírgenes, se transformaban en
madres cuidadoras de crías de otras hembras.

También se ha demostrado
que los procesos fisiológicos que tienen lugar durante la maternidad se suceden
con un mecanismo de autorregulación y si se interfiere en uno de ellos se
altera al siguiente. Sin embargo siempre es posible recuperar la fisiología
natural y esto es muy importante para que sepamos que aunque nos separen de
nuestro bebé al primer momento, ya sea por cesárea o por cualquier otro motivo
se puede recuperar la lactancia y el vínculo si siguen nuestros bebés en
contacto piel con piel cuerpo a cuerpo durante todo el tiempo que sea
necesario.
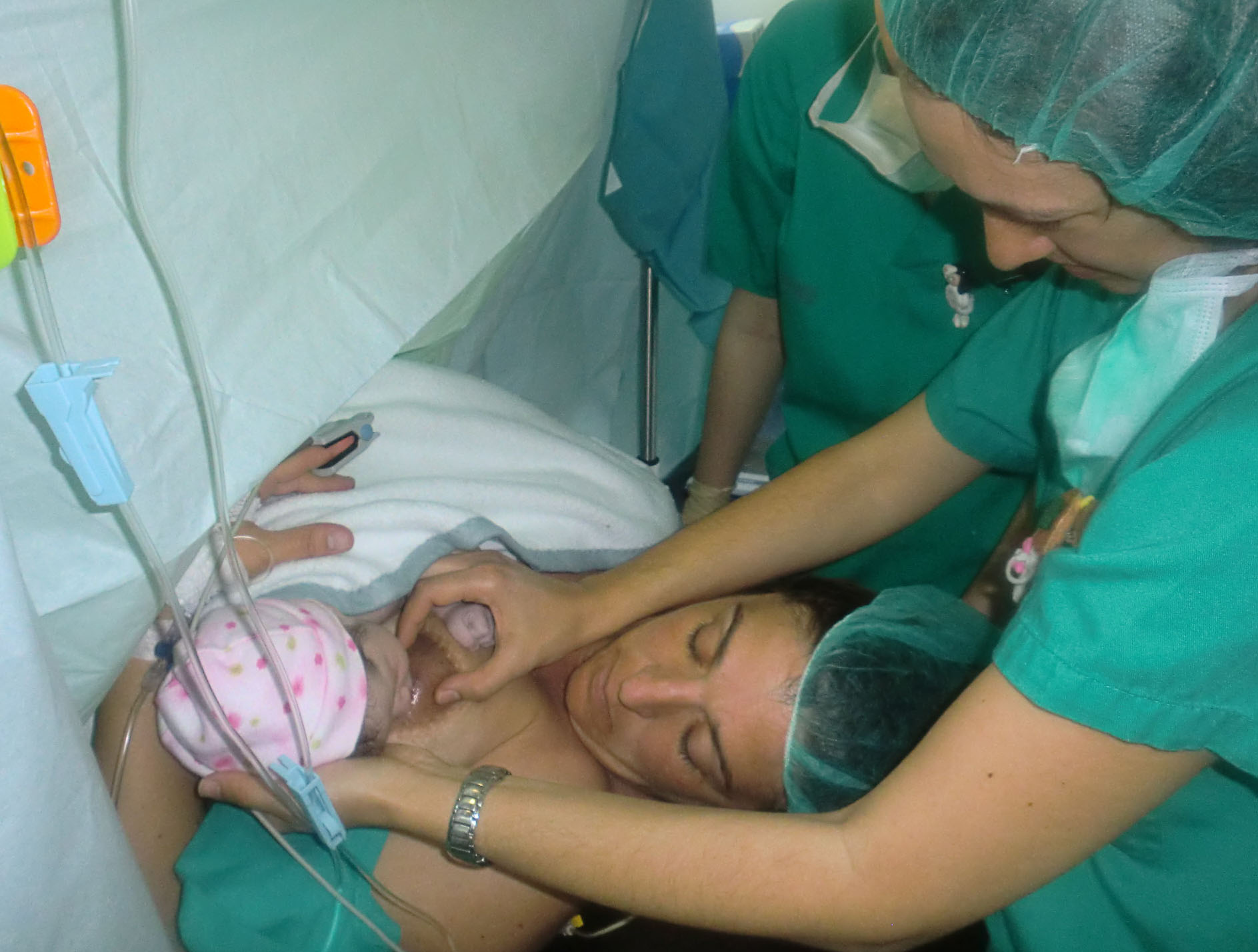
El vínculo entre madre y
criatura es el prototipo de todas formas de amor: la maternidad es un
enamoramiento, la forma más bonita de enamoramiento. Como dice la frase de: “El
parto es la única cita a ciegas donde sabes que vas a conocer al amor de tu
vida”. Y es que nunca más en vuestras vidas vais a segregar tanta oxitocina
como en ese momento. (Véase entrada Enero "Vengo con la oxitocina puesta")
Además de todas las hormonas
que actúan tanto en el parto como en nuestra vida sexual también relacionamos
los reflejos de eyección durante toda nuestra sexualidad, como por ejemplo: el
reflejo de eyección del esperma, el reflejo de eyección del feto y el reflejo
de eyección de la leche. Qué bonito que todo lo que empieza en reflejo de
eyección de un esperma acabe en un contacto piel con piel con la vida de
alguien, ¿verdad? Liberando endorfinas a más no poder y creando ese vínculo
madre-hijo…
Sin demorarme más vamos a
hablar entonces de las ENDORFINAS, ya que en la entrada anterior os hablé de la
oxitocina.
Me parece buena idea
poner a vuestra disposición esta información para que tengáis conocimiento
sobre cómo fluiría el parto si no actuáramos sobre él; es decir, si no hubiera
inducciones y/o epidurales por ejemplo, y si no nos quedara más remedio que
dejarnos lllevar por cómo se adapta nuestro cuerpo y nuestra mente al parto,
que es lo que os intento explicar a través de la actuación de las hormonas
segregadas durante el trabajo de parto.
Con esto no quiero decir
que sea una cosa mejor o peor que otra, ya que cada mujer TIENE que decidir
cómo quiere que sea su parto dentro de lo posible pero si que me gustaría
conseguir que al menos todas pudiéseis llegar al parto “controlando” vuestra
situación de miedo, dolor u otra sensación y saber qué es exactamente lo que
ocurre en vuestro cuerpo y…SÚPER IMPORTANTE: QUE OS DEJÉIS LLEVAR.

En palabras sencillas
podríamos decir que LAS ENDORFINAS son la epidural natural de nuestro cuerpo.
Son neurotransmisores
producidos en la hipófisis, y tienen propiedades farmacológicas semejantes a la
morfina. La beta-endorfina es la que produce el efecto de euforia. Los
receptores de las endorfinas se encuentran en la piel, en los riñones, en el páncreas,
en el corazón y en el cerebro. Actúan como neuromoduladores, es decir, actúan
sobre los impulsos nerviosos bloqueando el dolor en el parto. El masaje, los
deportes, el orgasmo, la música y, sobre todo, hacer con libertad todo lo que
se desea, produce la liberación de endorfinas.

Todas hemos visto a un
deportista en una carrera, esforzándose, aguantando hasta el final, gracias a
esas endorfinas que les permiten continuar aún más. A la parturienta durante
las contracciones también la vemos como un atleta en una carrera de fondo,
puedes apreciar su gesto de esfuerzo, de máxima concentración, de dolor, de
extenuación; pero al mismo tiempo ves su propia superación y entrega y el
triunfo de llegar a la meta por cumplir sus objetivos.


Durante la historia las
mujeres han tenido que sufrir por el dolor del parto y las endorfinas han sido
las responsables de ayudarnos a soportar el dolor y hasta después olvidarlo. Es
muy frecuente oír a las mujeres que han tenido un parto natural en el posparto
decir: “no fue para tanto”; “qué bonito”…Y ver a los maridos con caras de:
¿Perdón? ¿Estuvimos en la misma habitación o estoy soñando? Pues sí, los padres
no suelen tener ese cóctel de hormonas fluctúando.
Los mamíferos y los seres
humanos se protegen durante el parto liberando endorfinas para eliminar el
dolor. Transforman la sensación de esfuerzo
durante el trabajo del parto en placer, con más potencia que la morfina y no
tienen los efectos secundarios de ésta. La madre libera
endorfinas si no ha sido tratada con analgésicos. En un parto inducido
artificialmente se disminuyen los efectos de las endorfinas.
Las endorfinas
interactúan con la oxitocina y son el principal vehículo de liberación de la
prolactina, principal encargada de la lactancia.
Madre y criatura,
alcanzan el nivel más alto de endorfinas durante la primera hora inmediatamente
después del nacimiento del bebé, intercambian su
primera mirada, se reconocen embelesados creándose entre ambos fuertes lazos
afectivos. Cuando la madre amamanta a su bebé
los niveles de endorfinas llegan a su nivel máximo a los veinte minutos. El
bebé también recibe endorfinas de la madre a
través de la leche y le produce un estado de bienestar y placidez.
¿No es precioso todo esto?
¡¡¡DISFRUTAD DE VUESTRA CITA A CIEGAS EN EL PARTO!!!

Hasta la próxima chicas,
Mireia.
lunes, 24 de febrero de 2014
Moxibustión / Acupresión
La moxibustión y la acupresión son técnicas que se pueden aplicar en los casos de presentación podálica, es decir, en aquellos casos en los que el feto se encuentra con las nalgas o los pies hacia abajo, en lugar de estar la cabeza en esa posición. La posición más frecuente en el momento del parto es colocado en lo que llamamos “cefálica”, con la cabeza hacia abajo.
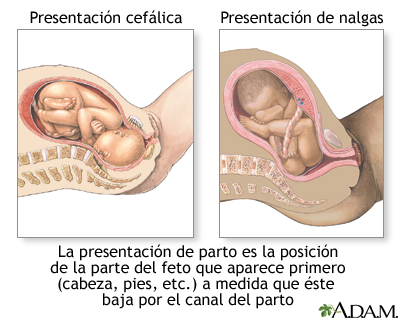
Si el feto está colocado en otra posición, hoy en día generalmente se programa una cesárea o se intenta un parto vaginal; en otros casos se le plantea a la mujer realizar una versión cefálica externa (mediante una serie de maniobras sobre el abdomen, se pretende colocar al bebé en la posición correcta para poder tener un parto vaginal).

Esta maniobra se intenta para evitar en lo posible una cesárea , ya que esta, al ser una intervención quirúrgica conlleva más complicaciones que un parto normal, ya que la forma de parir natural y mas adecuada para el niño y para la madre es la vía vaginal.
Pero hoy pretendemos daros a conocer, a las que no las conozcáis ya, técnicas alternativas a la versión cefálica externa: la MOXIBUSTIÓN la ACUPRESIÓN.
Ambas son técnicas procedentes de la Medicina Tradicional China, no se realizan maniobras cruentas ni se conocen complicaciones derivadas de ellas. Es por esto que a día de hoy se está realizando en Galicia un estudio “EFECTIVIDAD DE LA ESTIMULACIÓN DEL PUNTO DE ACUPUNTURA 67V PARA LA VERSIÓN FETAL EN LAS PRESENTACIONES PODÁLICAS”, investigación promovida por la Asociación Galega de Matronas (AGAM). Su propósito es comprobar la eficacia de la estimulación de los puntos de acupuntura situados en el ángulo externo de la uña del 5º dedo del pie para conseguir que se giren los fetos en presentación de nalgas.

Por lo tanto, hoy por hoy en el SERGAS se debe de ofertar a las gestantes cuyo bebé esté de nalgas la posibilidad de recibir este tratamiento dentro de este estudio.
¿EN QUE CONSISTE?
Consiste en la estimulación del punto de acupuntura 67V, en el dedo meñique del pie. La estimulación de este punto influye en la actividad uterina, de manera que aumentan los movimiento fetales, con lo que se espera conseguir el giro del feto en podálica. Esta estimulación se puede hacer de dos maneras:
· MOXIBUSTIÓN
Se estimula el punto mediante calor producido por una moxa. La moxa es un puro hecho de una planta, la Artemisa vulgaris. En esta técnica, el puro encendido se aproxima al punto 67V y se aleja de forma rítmica, sin tocar la piel (no se quema) durante 5 minutos en cada pie. Se realiza durante 10 días, preferiblemente seguidos. Al finalizar cada sesión se realiza un registro cardiotocográfico basal para comprobar que todo está bien, y al fializar los 10 días de tratamiento se realiza una ecografía para comprobar la posición del bebé. Si este se gira antes de los 10 días, no es necesario continuar con más sesiones. El único inconveniente que puede tener es el olor del humo que desprende la moxa, un olor similar al del incienso pero de más intensidad.

· ACUPRESIÓN
En este caso la estimulación de ese mismo punto se realiza a través de la colocación de unas pequeñas semillas de mostaza o de unas bolas sintéticas del tamaño de la cabeza de un alfiler. La matrona coloca la semilla en el punto y se permanecerá con ellas colocadas durante 5 días. Al cabo de estos 5 días, se vuelve a la consulta de la matrona.
¿CUANDO HACERLO?
El momento adecuado para iniciar este tratamiento es en la semana 34 de gestación. Si en la ecografía del tercer trimestre se comprueba que el feto está en podálica o en nalgas, es el momento de ponerte en contacto con tu matrona para iniciarlo.
viernes, 31 de enero de 2014
ANTICONCEPCIÓN
Ahora que ya conocemos un poco más de cómo funciona nuestro ciclo, dedicamos esta entrada a hablar de los diferentes métodos anticonceptivos, es decir, vamos hablar de CONTRACEPCIÓN, que es el uso de técnicas por parte de individuos y parejas que separan la actividad sexual de la concepción para controlar su capacidad reproductiva.
Antes de entrar de lleno en cada uno de os métodos, vamos a definir distintos criterios que influyen en la elección de un método u otro:
- ÍNDICE DE PEARL
Valora la efectividad o seguridad que presenta un método anticonceptivo para la prevención de embarazo. Mide la efectividad del método en uso, es decir, no es la efectividad teórica del método (la ideal con un uso impecable del método) sino la efectividad real teniendo en cuenta cómo se utiliza el método en la realidad. Su fórmula es el nº de embarazos no deseados en 100 mujeres que usan el método durante un año dividido entre el nº total de ciclos de exposición en un año por 1200. Cuanto menor es el resultado, mayor efectividad del método.
- ACEPTABILIDAD
En función de los condicionamientos socioculturales: nivel de educación: posición socio-económica, nº de hijos deseados, relación de pareja…
- MOTIVACIÓN
Cuanto mayor es la motivación para el uso de un método anticonceptivo, menos errores se producen en su uso.
- REVERSIBILIDAD
Es la capacidad de que un método sea reversible, es decir, que al dejar de utilizarlo permita recuperar la capacidad reproductiva.
- INOCUIDAD
Es la inexistencia de efectos colaterales derivados del uso del método.
- COMODIDAD
Es fundamental que el método sea cómodo a la hora de usarlo, ya que si no lo es no se utilizará correctamente.
- FACILIDAD
Tanto a la hora de su adquisición (coste: financiación - gratuito…) como de su aplicación.
MÉTODOS ANTICONCEPTIVOS
MÉTODOS ANTICONCEPTIVOS NATURALES
En este tipo de métodos, el conocimiento del ciclo menstrual / ovárico es clave para poder determinar las fases de infertilidad y de ovulación.
1.- MÉTODO DEL CALENDARIO, OGINO-KNAUS O ABSTINENCIA PERIÓDICA
Mediante este método se trata de calcular el período fértil de cada mujer. Para ello se requiere hacer un registro previo de la duración de los ciclos durante un año. Puede ocurrir que no todos los ciclos tengan la misma duración, pero siempre que no exista una diferencia mayor de 10 días entre el ciclo más corto y el más largo, se puede emplear este método.
¿Cómo se hace el cálculo?
Al ciclo más corto del año se le restan 18 días y el resultante es el primer día fértil. Al más largo se le restan 11 días y el resultante es el último día fértil. Vamos a verlo con un ejemplo:
Supongamos que tras registrar los ciclos durante un año, nos sale que el ciclo (días entre una regla y la siguiente) más largo fue de 31 días de duración, y el más corto nos duró 24 días. Entonces sería:
§ ciclo más corto – 18à 24 - 18 = 6 El 6º día de ciclo es el primer día fértil del mismo (6 días después de venir la regla)
§ ciclo más largo – 11à 31- 11= 20 El 20º día de ciclo es el último día fértil.
Por tanto en este ejemplo la abstinencia sería desde el 6º al 20º día tras el 1º día de regla.
Ventajas
- inocuo
- reversible
- económico
- tolerado por la moral religiosa
- se puede emplear en cualquier momento de la vida
- aumenta el conocimiento del propio cuerpo
- responsabilidad compartida por la pareja
Inconvenientes
- no previene de las enfermedades de transmisión sexual (ETS)
- alto porcentaje de embarazos no esperados, por situaciones que pueden alterar el ciclo.
2.- MÉTODO DE LA TEMPERATURA BASAL
Con el se determina el período infértil del ciclo. Se debe realizar una toma de la temperatura corporal siempre de la misma forma:
- por la mañana a la misma hora todos los días, en reposo antes de levantarse
- al menos 6 horas de sueño
- desde el 5º día de la menstruación
- colocando el termómetro siempre igual (se puede hacer axilar, rectal o vaginal, pero siempre en el mismo sitio)
Cuando se produce la ovulación se produce un aumento de producción de progesterona que tiene acción termogénica,es decir, provoca aumento de la temperatura corporal basal. Este aumento es de 0,2-0,5ºC.
Se considera período fértil el comprendido entre 2 días antes y 2 días después de ese aumento de temperatura.
Ventajas
- las mismas que el método de calendario u Ogino-Knaus
Inconvenientes
- no previene ETS
- pueden existir situaciones en las que se produzcan variaciones en la temperatura no asociadas a la ovulación y que lleven a confusión: cambios en la hora de la toma de temperatura, consumo de alcohol, dietas, fármacos antitérmicos, procesos inflamatorios, cefaleas…
3.- MÉTODO DE BILLINGS O MOCO CERVICAL
Valora los cambios que se producen en el moco cervical para determinar el período infértil.
La propia mujer realiza una valoración de las características del moco diaria debiendo valorar la cantidad de moco y si este es espeso/viscoso, líquido, y si es transparente o más blanquecino.
Durante los días de menstruación este no es valorable, pero se consideran días infértiles. Las fases de infertilidad se caracterizan por ausencia de moco visible y sensación de sequedad vaginal. Conforme se acerca la ovulación, aumenta la cantidad de moco y este es de consistencia más líquida, por tanto cuando el moco tenga estas características estamos en días fértiles.
Ventajas
- las mismas que los otros métodos naturales
Inconvenientes
- no previene ETS
- puede influir la subjetividad a la hora de valorar las características del moco
4.- MÉTODO SINTOTÉRMICO
Se basa fundamentalmente en apreciar cambios en el cuello uterino mediante la autopalpación vía vaginal. En función del día de ciclo, y por tanto de la fertilidad, este adquiere diferentes características: (los días seguidamente descritos se toman como ejemplo de un ciclo regular y de 28 días de duración. Para cada caso y cada mujer se requiere una valoración individual para determinar cuales son los días del ciclo fértiles e infértiles)
- inicio del ciclo: el cuello uterino está cerrado y con consistencia dura (días infértiles, hasta el día 6 más o menos dependiendo de la duración de cada ciclo, esto requiere una VALORACIÓN INDIVIDUAL).
- 7º-11º día: el cuello está más blando y semiabierto. En estos días aumenta la fertilidad.
- 12º-14º día: el cuello está abierto, blando y rebosa moco. La ovulación se produce en estos días, máxima fertilidad.
- >15º día: el cuello se cierra y vuelve a tener consistencia dura. Se va reduciendo la fertilidad.
Ventajas
- Las mismas que los anteriores
Inconvenientes
- No previene ETS
- Requiere “entrenamiento”
5.- MÉTODO DE LACTANCIA MATERNA Y AMENORREA (MELA)
Requiere lactancia materna exclusiva durante al menos los 6 primeros meses con tomas cada 3-4 h tanto de día y de noche, y ausencia de reglas. Al lactar de esta manera se producen niveles altos y constantes de prolactina, que inhibe la acción de las hormonas que intervienen en la ovulación.
MÉTODOS ANTICONCEPTIVOS DE BARRERA
Consisten en interponer un obstáculo físico entre óvulo y espermatozoide.
1.- PRESERVATIVO MASCULINO
Dispositivo de un solo uso de goma fina que impide el paso del semen hacia la vagina. Puede contener látex o no, aquellas personas alérgicas al látex.
Para que sea efectivo, debe colocarse de forma correcta:
- Colocar sobre el pene erecto
- Que cubra todo el glande y el cuerpo del pene
- Se debe colocar desde el inicio de la relación, antes del contacto con la vulva y la vagina.
- Retirar lentamente sujetando la base y antes de la pérdida de la erección, para evitar que se derrame semen en la vagina.
Ventajas
· PREVIENE ETS
· No requiere control médico
2.- PRESERVATIVO FEMENINO
Dispositivo similar al preservativo masculino para recubrir la vagina. Es también de un solo uso. Tiene dos anillos semirrígidos que facilitan su colocación: el del extremo cerrado es para insertar en el interior de la vagina y el del extremo abierto queda a nivel de la vulva (sobresale)
Ventajas
· PREVIENE ETS
· No requiere control médico
Inconvenientes
- Tiene un tamaño relativamente grande
- Es más caro que el preservativo masculino
3.- DIAFRAGMA VAGINAL
Es un dispositivo semiesférico que se coloca en la vagina cerca del cuello del útero. Para usar este método, primeramente es necesario que la matrona realice una medición del cuello uterino para después usar un diafragma del tamaño adecuado a nuestra anatomía.
Su forma de uso es:
- Se coloca justo antes de la relación
- Es conveniente asociar su uso a una crema espermicida
- Se retira de la vagina a las 6-8h del coito: pasado este tiempo los espermatozoides que quedaron en la vagina (no en útero, puesto que el diafragma ocluye el cuello uterino, por lo que el semen no alcanza el útero)ya no son aptos para fecundar, por lo que NUNCA SE DEBE RETIRAR EL DIAFRAGMA ANTES DE ESTAS 6-8H.
- No realizar tampoco lavados vaginales con el diafragma colocado ya que con esto se puede mover el diafragma y hacer que así pase semen a través del cuello del útero.
- Tras su uso, lavar con agua tibia, secarlo y guardarlo en su envase.
- Tiene fecha de caducidad.
Ventajas:
- No se nota
- No tiene efectos secundarios
Inconvenientes
- No previene ETS
- Si se mantiene en la vagina más de 24 h puede producir infecciones.
- Requiere de un control por la matrona (al menos para determinar su tamaño)
- Tiene algunas contraindicaciones: alteraciones en la morfología genital, vaginitis…
4.- ESPONJA VAGINAL
Consiste en un pequeño disco de poliuretano impregnado en esprmicida con un cordón en un extremo para ser extraído (como un tampón).
Al contener espermicida, este destruye los espermatozoides, además de la propia acción física de barrera de la esponja.
Modo de uso:
- Puede estar colocado hasta 24 h antes de la relación
- Antes de colocarla, hay que humedecer la esponja para activar el espermicida
- Se debe insertar en la vagina en el fondo, para que quede totalmente tapado el cuello uterino.
- Se debe retirar nunca antes de 6 h postcoito
- No dejarla colocada más de 24 h postcoito para evitar infecciones
Ventajas
- No es necesario colocarla inmediatamente antes del coito, puede estar colocada desde 24 h antes
- No se nota
Inconvenientes
- No previene ETS
- Infecciones si se deja más de 24 postcoito
- No se puede usar durante la menstruación
MÉTODOS HORMONALES
Los métodos anticonceptivos hormonales producen un efecto ovulistático: al tomar hormonas “artificiales” muy similares a las que se producen en el ovario de forma fisiológica, se está sustituyendo a las hormonas ováricas y se frena la producción de hormonas en la hipófisis (inhibe la secreción de las hormonas LH/FSH), por lo que se induce un reposo ovárico. Este reposo ovárico implica que no se va a producir la maduración folicular, y por lo tanto, la ovulación.
Los métodos hormonales pueden ser de 2 tipos:
- Contracepción hormonal combinada: ESTRÓGENO + GESTÁGENO
- Contracepción hormonal solo GESTÁGENO
Mecanismo de acción:
1.- EJE HIPOTÁLAMO-HIPOFISARIO-GONADAL
- Inhiben la secreción de gonadotropinas (FSH/LH)à inhiben la ovulación.
- ESTRÓGENOS: inhiben FSH
- GESTÁGENOS: inhiben PICO DE LH
2.- MOCO CERVICAL
- GESTÁGENOS: Aumentan su viscosidadà dificulta el paso de espermatozoides
3.- ENDOMETRIO
- GESTÁGENOS: Lo vuelven más atrófico, volviéndolo inadecuado para la implantación.
4.- TROMPAS DE FALOPIO
- GESTÁGENOS: alteran su secreción y motilidad, con lo que se dificulta el progreso del óvulo a la zona ampular de la trompa donde se produciría la fecundación.
1.- ANTICONCEPTIVO HORMONAL ORAL
Los anticonceptivos hormonales que se administran por vía oral son de administración diaria de comprimidos que se deben tomar preferentemente a la misma hora del día todos los días. En función del tipo de comprimidos, puede que se deban tomar todos los días del ciclo, o que se suspenda la toma de comprimidos durante algunos días al final del ciclo.
Consejos de uso:
- Si se olvida de tomar una pastilla:
- <12h: se debe tomar la pastilla cuando nos acordemos
- >12h: esperamos a tomar la pastilla de la siguiente toma, y no tomar la que se ha olvidado, y usar un método anticonceptivo complementario el resto del ciclo.
- Si se olvida tomar 2 o más pastillas:
- En las 2 primeras semanas del ciclo: se debe suspender la toma, y reiniciarla al 8º día y usar protección durante 2 semanas, o bien usar protección todo lo que quede de ciclo y continuar la toma normal.
- En la 3ª semana: suspender la toma y reiniciar al 8º día o esperar al próximo ciclo usando preservativo.
- Si se produce un retraso en el inicio de un nuevo envase:
- Usar preservativo durante 7 días.
- Si se producen vómitos o diarrea:
- <4h desde que se tomó el comprimido: repetir la toma ante la posibilidad de que no se haya absorbido el fármaco.
- >4h: no es necesario repetir la toma.
2.- PARCHE TRANSDÉRMICO
Consiste en la colocación de un parche cada semana durante 3 semanas del ciclo y estar sin el en la última semana del mismo. El parche se coloca un día, y al cabo de una semana, el mismo día de la semana siguiente, se cambia por otro que se deberá colocar en una zona diferente del cuerpo y se mantiene durante otra semana. Se pueden colocar en prácticamente cualquier zona del cuerpo excepto en las mamas.
Presenta la ventaja de que solo es necesario acordarse un día a la semana de la colocación.
Consejos de uso:
- Si se produce el olvido de un cambio de parche:
- <48h: se cambia el parche y no hay que hacer nada más.
- >48h: se pone un nuevo parche y se debe usar protección durante 7 días.
- Si se produce un retraso en el inicio de un nuevo ciclo:
- <7días: no hay que hacer nada especial.
- >7 días: usar protección durante 7 días.
- Si se despega un parche:
- <24h despegado: se sustituye el parche despegado por un parche nuevo y se continúa sin hacer nada especial.
- >24h: se coloca un nuevo parche, se usa protección durante 7 días y se inicia un nuevo ciclo.
- Si se producen vómitos/diarrea:
- Ni los vómitos ni la diarrea interfieren ya que la absorción es a través de la piel.
3.- ANILLO VAGINAL
Consiste en la colocación de un dispositivo flexible liberador de hormonas en el fondo de la vagina, hacia el cuello uterino, manteniéndolo durante 3 semanas del ciclo y retirándolo durante la última semana del ciclo.
Tiene la ventaja de que solo es necesario acordarse de colocarlo una vez en cada ciclo.
Consejos de uso:
· Si se produce un retraso en la colocación del nuevo anillo:
o <7 días: la anticoncepción se mantiene.
o >7 días: además de colocar el anillo, se debe usar protección durante 7 días.
· Si se expulsa:
o Lavar y volver a colocar
o No debe estar fuera de la vagina más de 3 horas.
DISPOSITIVO INTRAUTERINO, DIU
Consiste en un dispositivo, en general con forma similar a una “T” que se inserta en el útero. Existen diferentes mecanismos de acción del DIU en función del tipo que sea este:
· DIU CON CARGA DE COBRE
Al estar recubierto de cobre (los hay con diferentes cargas de cobre, alta y baja) produce los siguientes efectos:
o Impide la implantación en el endometrio ya que lo vuelve inadecuado para esta función al producir una reacción de cuerpo extraño (inflamación) en el endometrio.
o Produce alteraciones en el moco cervical, lo que dificulta el progreso d los espermatozoides.
· DIU LIBERADOR DE LEVONORGESTREL
Su mecanismo de acción consiste en:
o Impide el aumento de grosor del endometrio, por lo tanto:
§ Lo vuelve inadecuado para la implantación
§ Sirve como tratamiento para las menstruaciones demasiado abundantes, ya que al impedir el aumento de grosor del endometrio, el sangrado será menor.
o Inhibe el movimiento de los espermatozoides por el ambiente local generado
o Aumenta el espesor del moco cervical, por lo que los espermatozoides no entran en el útero.
Consejos de uso:
- Debe ser colocado por un especialista, preferentemente durante la menstruación ya que así el orificio cervical externo será más permeable.
- No usar tampones en la primera regla postinserción.
- Con el DIU de COBRE las reglas pueden ser más abundantes y/o molestas.
- Con el DIU de LEVONORGESTREL las reglas pueden ser irregulares, escasas o incluso no producirse.
- Deben seguirse unos controles periódicos para confirmar que su posición sigue siendo la correcta.



Suscribirse a:
Comentarios (Atom)















